Тимпанометрія у Львові
Тимпанометрія — це метод об’єктивного обстеження середнього вуха та слухової труби. Діагностика дозволяє оцінити функцію середнього вуха, ступінь рухливості барабанної перетинки та запідозрити порушення звукопроведення. Ця процедура допомагає лікарю отримати додаткову інформацію для встановлення діагнозу та обрати правильну стратегію лікування. Тимпанометрія — безболісна, швидка процедура, яка надає цінну інформацію про стан середнього вуха — тепер доступна в медичному центрі Medialt у Львові.
Кому потрібна титанометрія: показання до обстеження
Показання до проведення тимпанометрії пацієнтам:
- Зниження слуху без суттєвих змін отоскопічної картини.
- Перенесені запальні захворювання вух.
- Підтвердження наявності рідини у порожнині вуха.
- Наявний запальний процес у вусі.
- Порушена провідність середнього вуха.
- Порушення функції слухової труби.
- Діагностика пацієнтів, які страждають на хронічні захворювання середнього вуха.
Дана процедура важлива у комплексній діагностиці захворювань середнього вуха та слухової труби, оскільки дає можливість уточнити діагноз та визначитися з тактикою ведення пацієнта. Скерувати на таку діагностику може лікар-отоларинголог, лікар-педіатр, сімейний лікар або лікар-терапевт.
Тимпанометрія допомагає виявити проблеми, пов'язані з середнім вухом, такі як отит, перфорація барабанної перетинки, наявність рідини в середньому вусі тощо. Повторна діагностика дозволяє оцінити ефективність лікування цих захворювань.
Як проводиться тимпанометрія слуху?
Тимпанометрія – це швидка, точна і безболісна процедура, яка підходить для обстеження слуху в дітей та дорослих. Це тест, який спрямований на оцінку чутливості барабанної перетинки до змін тиску в зовнішньому слуховому проході. Ось як вона виконується:
- Лікар виконує первинний огляд вух пацієнта за допомогою отоскопа, щоб переконатися, що вушні проходи чисті та готові до процедури.
- Пацієнт сідає в зручне крісло. Лікар обережно вставляє спеціальний зонд тимпанометра в зовнішній слуховий прохід. Зонд герметично прилягатиме до стінок слухового проходу. Під час проведення тимпанометрії важливо не рухатися, не жувати, не розмовляти. Адже це все може вплинути на результати процедури.
- Прилад виконує зміну тиску в слуховому проході. На цьому етапі можуть виникнути дискомфортні відчуття, проте вони будуть помірної інтенсивності.
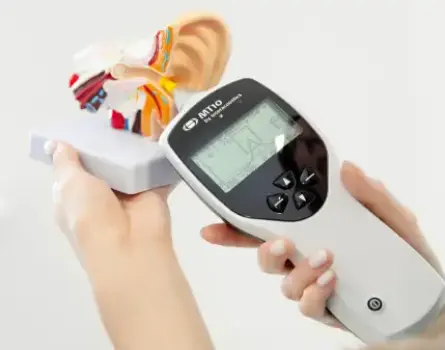
- Тимпанометр вимірює, як барабанна перетинка реагує на зміни тиску внаслідок відбиття звукової хвилі від барабанної перетинки. Реакція структур середнього вуха фіксуються та аналізуються комп'ютерною системою приладу.
Результати тимпанометрії відображаються у вигляді графіка, який називається тимпанограмою. Лікар аналізує отримані дані та вказує тип отриманої тимпанограми.
Слід зауважити, що по тимпанограмі діагноз не ставиться. Діагноз виставляє лікуючий лікар пацієнта на підставі збору скарг, анамнезу, огляду пацієнта та проведеного дослідження - тимпанометрії.
Час обстеження — близько 10 хвилин. Процедура абсолютно безболісна, дозволяє оцінити прохідність слухової труби, функцію середнього вуха та розпочати лікування. Цей метод діагностики надзвичайно помічний у виставленні певних діагнозів, інформативний та ефективний.
Тимпанометрія не вимагає спеціальної підготовки. Проте, якщо у пацієнта виявлено сірчаний корок, лікар запропонує провести процедуру промивання слухових ходів, для того, щоб отримати точні результати обстеження. Результати дослідження виводяться на екран, фіксуються та роздруковуються.
Тимпанометрія у Львові в медичному центрі Medialt
Лікарі МЦ Медіальт запрошують вас на тимпанометрію та консультацію ЛОРа. Тимпанометрія вуха виконується на сучасному обладнанні, без жодного болю — для наших пацієнтів гарантуємо зручні умови та вигідну ціна дослідження. Щоб записатися в медичний центр, зателефонуйте нам або залиште контакти в формі для зворотного зв'язку. Наша адреса — м. Львів, вул. Угорська, 12
Статті
Нежить, гайморит, фронтит, риносинусит, етмоїдит - назви запальних захворювань слизової оболонки носа та носових пазух, які часто на слуху. Що це за такі ці -ити, який з
Збільшені аденоїди (гіпертрофія аденоїдів) та запалені аденоїди (аденоїдит) — це одна з найчастіших причин звернення до дитячого отоларинголога. Порушення носового
У дитини болить вухо та піднялась температура? Гострий середній отит — це одна з найчастіших причин звернення до дитячого ЛОРа в Medialt. Таке захворювання може
Обстеження в Медичному центрі Medialt має переваги:
- у нас можна пройти всі необхідні дослідження на місці
- досвід спілкування з дітьми допомагає маленьким пацієнтам перенести всі процедури легко та без страху.
- для діагностики у розпорядженні співробітників є сучасна та надійна техніка.
- прийнятна вартість діагностичних та лікувальних послуг.
 вул. Угорська, 12, ЖК Софіївка
вул. Угорська, 12, ЖК Софіївка
